2022年は不妊治療が保険適応となり、子供を望むカップルにとって経済的な面で大きくハードルが下がりました。中でも、生殖補助医療(体外受精や顕微授精)はこれまで自費であった頃の費用は数十万-数百万と高額であり、費用面でも治療に踏み出しやすくなった方は多いのではないかと思います。
一方で、「体外受精という言葉は聞いたことがあるけど、意味がわからない」「リスクってどんなことがあるの?」「保険がきくとは言え、どれくらいの費用がかかるの?どれくらい通院が必要?」など、「実際どのような治療になるかわからなくて不安」という方もいるのでは。今回は、そんな方々の疑問にお答えします。
目次
ARTとは
ART(アート)とは、 assisted reproductive technology(日本語で生殖補助医療技術)の略語です。体外受精、顕微授精を含みます。
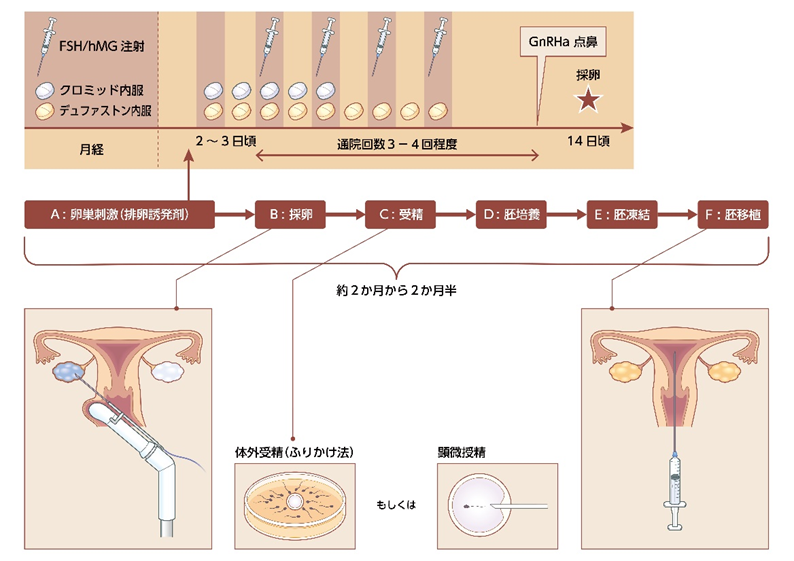
体外受精とは、女性の卵子を取り出し、パートナーの精子と受精させ、受精卵を培養して、発育した胚を子宮に戻して着床を促す治療です。
このように体の外で受精を行うので体外受精といいます。
大まかな流れは下記のようになります。
A) 卵巣刺激:内服薬や注射を使用し、複数の卵子を育てます。
B) 採卵:卵巣に針を刺して卵子を採取します。(一般的には膣から針を刺します)
C) 受精:精子の数や運動率に問題のない方は体外受精(ふりかけ法、シャーレの中に採取した卵子と調整した精子を置き、自然な受精を期待する)、精子に問題がある方は顕微授精(針で卵子の中に精子を直接注入する)を行い、受精させます。
D) 胚培養:受精した受精卵を培養器の中で育てます。
E) 胚凍結:受精後3日目、あるいは5・6日目の時点で良好に育った胚を凍結します。
F) 胚移植:凍結した胚を融解し、子宮の中に戻します。
上記が一般的な流れですが、排卵誘発をせず卵子の自然の発育を待ち採卵、その周期に胚を移植する(卵巣刺激せず胚凍結もしない)「自然周期」と呼ばれる方法もあります。
メリット:高い妊娠率が期待できる。胚が複数凍結できた場合、2人目以降の治療でも凍結ができた年齢の妊娠率が期待できる。
デメリット:通院回数が多くなりやすい。費用が一般不妊治療(タイミング法や人工授精)に比べて高額。
一般不妊治療よりも高い妊娠率となる理由
① 卵管因子や原因不明の方でも、検査では明らかにならない、お腹の中で起きている複雑な妊娠のプロセスを体の外で治療することで解決することができます。
② 得られた胚を凍らせておき、その胚をとかして移植することにより、採卵の回数を減らして、効率的に妊娠の機会を増やすことができます。卵子がたくさん採れても、移植する胚の数を1つにしておけば、多胎妊娠となるリスクを減らすことができます。また、胚を凍結することで、卵巣過剰刺激症候群の悪化を防ぐことができ、着床に適した周期に移植をすることで妊娠率の上昇が見込めます。
③ 精子の数や運動率が非常に低く、自然な受精の確率が低いと考えられる方でも、顕微授精を行うことで受精の確率を上げることができます。
ARTの歴史
ARTの歴史は1890年のウサギの研究から大きな進歩が始まりました。1930年にヒトの受精卵は確認されましたが、その後しばらく動物での実験で体外受精の技術が進んでいきます。
1959 年に、ウサギの体外受精の成功が報告されました。胚の凍結、およびその後の胚の融解についてもその時点で成功が発表されています。しかし、それぞれの種の生存能力を維持するために必要な技術を改良するには何年もかかりました。
1978年:ヒト体外受精で赤ちゃん誕生(イギリス)
1980年:ヒト体外受精で赤ちゃん誕生(オーストラリア)
1981年:ヒト体外受精で赤ちゃん誕生(アメリカ)
1983年:ヒト体外受精で赤ちゃん誕生(日本)
1984年:ヒト凍結胚で赤ちゃん誕生
1985年:経膣超音波ガイド下採卵開始
1986年:ヒト凍結卵による胚で赤ちゃん誕生
1992年:顕微授精開始、PGT-M(※1)開始
1993年:TESE(※2)開始、PGT-A(※1)開始
1999年:Micro TESE(※2)開始
※1 着床前診断:受精卵の遺伝子や染色体を調べ、重篤な遺伝性疾患や染色体異常がないか調べる検査です。それぞれ治療を受けるには適応があります。
※2 精巣内精子採取術:無精子症の方に対し、精巣内から直接精子を取り出す手術です。
このようにARTがヒトの不妊治療として開始されて約45年が経過しています。その後次々と新しい技術が開発され、少し前では考えられなかった治療が現実のものとなっています。また、現在はiPS細胞が様々な分野で注目されていますが、不妊治療においても例外ではありません。早発閉経や抗がん剤、無精子症で卵子や精子が得られない方の治療ができるようになるかもしれません。
一方で、ヒトにおける胚の研究は倫理的な問題や、有効性や安全性を証明する必要があり、技術だけが独り歩きしてはならない側面もあります。
ARTの対象者・条件
ARTの対象者
①機能性不妊:検査をしても明らかな原因が不明で、不妊期間が長かったり、女性側の年齢が高い
②卵管因子:子宮卵管造影や通水検査、腹腔鏡などで両側の卵管が閉塞している。手術で両側の卵管を切除している。
③一般不妊治療無効:タイミング法や人工授精を複数回行っても妊娠しない。
④男性因子:精子の数や運動率が低い。
保険適応でARTを行う条件
①対象年齢:治療開始時の妻の年齢が43歳未満
②回数:40歳未満6回まで/40歳以上43歳未満3回まで(胚移植1回の回数をカウントします。)
③婚姻関係:法的な婚姻関係あるいは事実婚関係(同一世帯に住んでいる、子供を認知予定、配偶者無し)にある。
43歳以上であったり、制限の回数を超えた分は保険適用とならず、自費診療になります。
ARTの採卵方法
①排卵誘発
採卵手術に臨む前に、生理中から排卵誘発剤を使用して卵巣を刺激し、複数個の卵子を採れるように育てていきます。数回診察して成熟卵が採れるタイミングを見極め、採卵日を決定します。
②麻酔
採卵予想の個数や卵巣の位置などを総合的に考慮して麻酔を使い分けます。個数が少なく、卵巣の位置が膣壁から近い場合は無麻酔でも採卵できることがあります。また、個数が多かったり、卵巣の位置が遠いなどの場合は局所麻酔や静脈麻酔を行います。(麻酔方法は施設により異なります)
③採卵
経膣超音波(普段外来の内診台で受けている検査の機械と同様のものです)の先に針をつけ、膣壁を経由して卵巣に針を刺し、卵子が入っている卵胞液ごと吸引します。針の太さは採血や点滴の針とほぼ同等の太さです。処置自体は、採れる個数にもよりますが数分から十数分で終わることが多いです。胚培養士が採取した卵胞液から卵子を探します。
ARTの採精・精子調整方法
通常は採卵日当日の朝、ご自宅で精液をとり病院に持参するか、病院の採精室で精液を採る場合もあります。
精子調整法
培養士が患者さんに合った方法を選択します。
①swim-up法
精子自身の運動性により、良好な運動精子を回収する方法。
②密度勾配法
精液中にある不純物(死滅精子、奇形や未熟精子、白血球など)との比重の違いを利用して良好精子を選別する方法。
媒精
精子と卵子を受精させる方法です。
①ふりかけ法(conventional):精子の所見が良い方に行われます。採卵で得られた卵子と、精子調整で得られた良好な精子をシャーレに入れ、自然な受精を待ちます。
②顕微授精(ICSI):精子所見が不良な方、凍結精子を使用する方、受精障害が疑われる方に行います。培養士が形態や運動が良好とした精子を選び、顕微鏡下で卵子に注入します。
媒精方法は精子の所見や、これまでの体外受精の結果を元に決定します。受精率は施設にもよりますが、ふりかけ法で7-8割前後、顕微授精で8-9割前後とされます。受精率のみでいうと顕微授精の方が勝りますが、胚盤胞到達率はふりかけ法の方がよいという報告もあり、どちらの媒精方法が良いかは医師と相談して決定します。
ARTの副作用
優れた治療法であるARTですが、合併症も起こり得ます。
①卵巣過剰刺激症候群
卵巣刺激が強すぎる場合、卵巣が大きく張れて卵巣がねじれたり、脱水を起こすことで血栓症が起きる可能性があります。
②麻酔による合併症
局所麻酔薬に対するアレルギーや、静脈麻酔では嘔気嘔吐、呼吸抑制や血圧低下などの重篤な副作用が起きることがあります。
③出血
針を刺した膣壁や、卵巣から出血が起きることがあります。多くの場合は圧迫したり自然に経過を見ることで止まることが多いです。ただし、非常にまれですが(0.04-0.22%程度)手術によって出血を止めなければならないことがあります。
④腹腔内感染
採卵や移植を行うと、本来無菌である腹腔内に膣内の菌が移動し感染を起こすことがあります。子宮内膜症、虫垂炎破裂の既往、腹腔内感染の既往、複数回の骨盤内手術の既往などが危険因子です。抗菌剤で治療可能なケースも多いですが、中には手術で感染した卵巣を切除しなければならないことがあります。
⑤他臓器損傷
尿管や膀胱、腸などを傷つけることがあります。重篤な他臓器損傷の発生頻度は0.1%程度と非常に低いとされています。
⑥異所性妊娠
子宮内に胚を戻しても、卵管などの子宮以外の場所に着床することがあります。0.6-1.3%程度に起こるとされています。
⑦周産期合併症
自然妊娠と比べ、妊娠高血圧症候群、妊娠糖尿病、前置胎盤、常位胎盤早期剝離、分娩前出血、帝王切開分娩、早産、低出生児分娩のリスクが上がるとされています。
⑧先天異常
日本における2007年の報告では、ARTで生まれた赤ちゃんと一般集団の赤ちゃんにおいて、先天奇形の発生率は差がないと報告されています。一方で、染色体異常の確率はやや高いという報告があります。(一般集団0.6%/ART 3%)
⑨多胎
双子や三つ子などの多胎妊娠は母子ともに非常にリスクが高いため、戻す胚は原則一つとしてその発生の確率を下げるようにしています。ただし、戻した胚が一つでも、双子になる可能性があります。
※ARTに関連した癌の発症について
ART後に5年間フォローアップした研究の結果、卵巣癌、乳癌、その他婦人科癌の発症のリスクは増大しないと報告されています。
以上のように、治療にはリスクがあります。それぞれについて、なるべく確率を下げるように様々な工夫がなされていますが、完全に0にすることはできません。どんな医療でも100%絶対安心ということはありません。ご夫婦でそのリスクを理解していただき、治療に伴って体調不良が現れるようであれば、早めに医師にご相談ください。
ARTの費用相場
A) 採卵周期:約80.000-200.000円
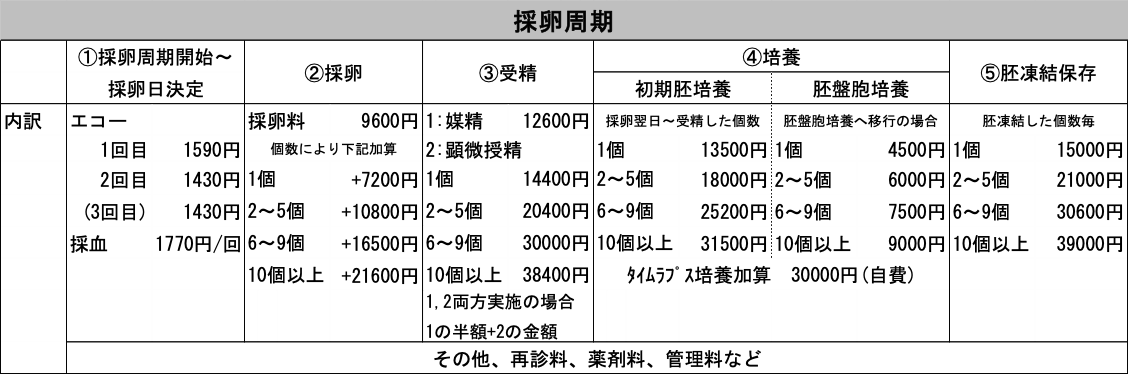
①採卵周期開始-採卵日決定
生理開始からおよそ3回程度通院し、超音波と採血で卵胞の発育を見ていきます。
②採卵
採卵料に加え、採れた個数により料金が加算されます。
③受精
精子と卵子を受精させる費用です。顕微授精は個数に応じて料金が変わります。
④培養
受精卵を育てる料金です。初期胚は3日までの培養、胚盤胞は5,6日目まで培養した場合の料金です。
⑤胚凍結保存
初期胚、あるいは胚盤胞として凍結した個数に応じてかかる料金です。
B) 移植周期:約45.000円-50.000円
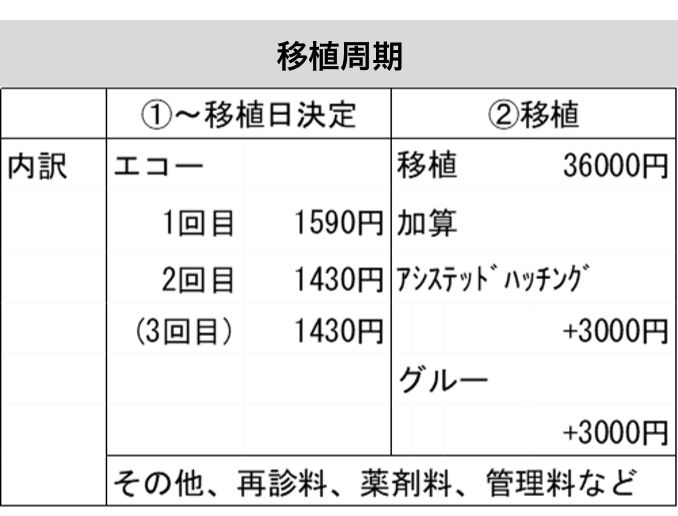
① 移植日決定まで
生理開始日から1-3回程度受診し、移植の日程を決めます。
② 胚移植
受精卵を子宮内に戻します。
※ 採卵、移植いずれの周期でも上記に追加して薬剤費や再診料、管理料などが必要となります。使用する薬剤の種類や量は個人や周期によって変わります。
ART治療を受けるには
ARTが始まった当初は、大学病院や総合病院のような先端医療が可能な施設でしか治療を受けられませんでした。しかし、現在は、大学病院のみならず、全国様々な不妊治療専門クリニックでも治療を受けられます。
日本産科婦人科学会では、ARTを行っている施設の一覧を発表しています(http://www.jsog.or.jp/public/shisetu_number/)。また、日本生殖医学会では、生殖医療を専門とする生殖医療専門医を認定しています。
ART治療を受けるには時間的な負担も大きいものです。通いやすい場所、開院時間、家や職場などから近いかなども考慮して通院先を検討しましょう。
ART治療には年齢は関係あるのか?
現状行える不妊治療の中では最も妊娠率が期待される治療法であるARTですが、成功率は自然妊娠と同様に加齢とともに低下します。ARTをすれば年齢の要因を打ち消すことができるわけではありません。
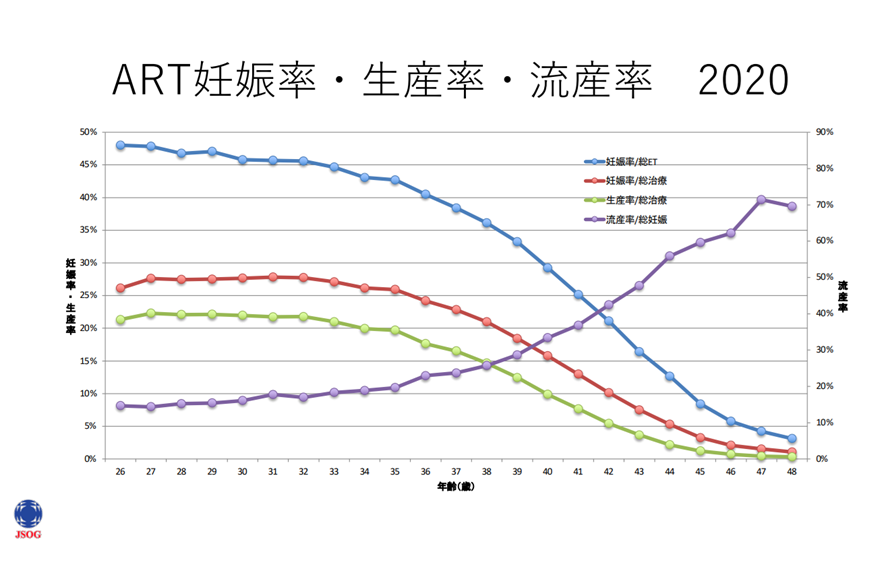
日本産婦人科学会より
上記のように、30代前半から徐々に妊娠率は低下しはじめ、35歳を境に急降下します。一方で流産の確率は年齢とともに上昇します。
その大きな原因は卵子の質の低下です。卵子は胎児のときに作られ、精子と違い新しく作られることはありません。つまり、「卵子の年齢=自分の年齢」ということになります。そのため、年齢が上がるとともに卵子の質が低下し、妊娠率は低下し、流産率は上昇します。
ARTはタイミング法や人工授精に比べ妊娠率は高いものの、卵子の質を改善させることはできません。成功率を上げるためには、少しでも早く治療を開始した方が良いでしょう。
不妊治療のご相談は松本レディースIVFクリニックへ
当クリニックは、「赤ちゃんが欲しいのになかなかできない」と悩んでいらっしゃる方のための不妊治療専門クリニックです。
妊娠しにくい方を対象に、不妊原因の探索、妊娠に向けてのアドバイス・治療を行います。
1999年に開業し、これまで、不妊で悩んでいた多くの方々が妊娠し、お母様になられています。
当院の特徴につきましてはこちらをご参照ください。
https://www.matsumoto-ladies.com/about-us/our-feature/
まとめ
今回はARTについて様々な角度から説明しました。
ARTの妊娠率は、現在行える不妊治療の中では最も高く、不妊に悩む患者さんたちにとって大いなる福音ともいえる治療です。保険適応になり、費用面でのハードルも下がりました。
その一方で、通院頻度などの時間的な負担や合併症についてのリスクも知っておかなければなりません。
また、優れた治療法ではあるものの、時間を巻き戻すことはできないため、その効果を最大限得るためには早めのステップアップを考えた方が良いでしょう。